Herzrhythmuschirurgie
Klinik für Herz-, Thorax- und Gefäßchirurgie
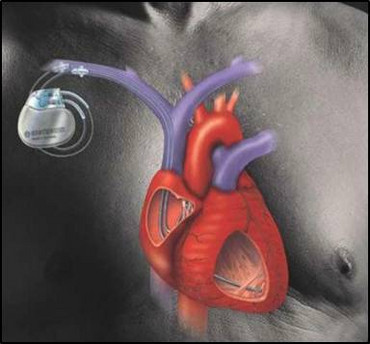
Mehr als 3.000.000.000 (3 Milliarden) Mal schlägt das menschliche Herz im Laufe eines 85-jährigen Lebens, im Durchschnitt etwa 70 Mal pro Minute. Bei körperlicher Anstrengung steigt die Herzfrequenz, d. h. die Zahl der Herzschläge pro Minute, je nach Belastung und Trainingszustand, auf etwa 140 Schläge an. Im Zustand der Entspannung, etwa im Schlaf, kann die Herzfrequenz auch deutlich unter 70 Schlägen pro Minute liegen.
Eine Vielzahl unterschiedlicher Erkrankungen kann das Herz aus dem "richtigen Takt" bringen.
Komplikationen - wenn der Schrittmacher Schwierigkeiten macht
Die rasante technische Entwicklung und großen Therapieerfolge der letzten Jahre im Bereich der Schrittmacher und ICDs des Herzens führen dazu, dass immer häufiger sehr komplexe Systeme mit mehreren Elektroden implantiert werden. Jährlich werden in Deutschland über 600.000 Schrittmacher, ICDs und CRT-Ds eingesetzt.
Die zunehmende Verbreitung dieser Therapieform führt allerdings auch zu einer Zunahme von Fehlfunktionen, z.B. durch Beschädigungen oder Brüchen von Elektroden, die eine Sondenentfernung notwendig machen. Infektionen können über eine Mitbeteiligung des Herzens lebensbedrohliche Folgen haben und eine Entfernung des gesamten Systems erfordern. Bei der Sondenentfernung besteht ein gewisses Risiko für Verletzungen im Herzen oder der angrenzenden großen Venen, weshalb diese Eingriffe in Zentren vorgenommen werden sollten, die über die Möglichkeiten zur notfallmäßigen Versorgung von Herzverletzungen verfügen.
Verschiedene Möglichkeiten bestehen, die Sonde zu entfernen:
Sind die Sonden nur ein bis zwei Jahre implantiert, lassen sie sich meist problemlos durch direkten Zug an der Elektrode entfernen. Für moderate Verwachsungen der Sonden mit dem Herzen stehen schon längere Zeit spezielle Führungsdrähte zur Verfügung, die sich in der Sonde spreizen und verankern. Hierdurch kann auf die gesamte Elektrode direkt Zug ausgeübt werden und die Gefahr, dass die Sonde abreißt oder bricht, sinkt erheblich.
Liegt die Implantation jedoch länger zurück, kann es teilweise zu erheblichen Verwachsungen mit dem Herzen kommen. Hierfür wurden sogenannte „Sheaths“ entwickelt. Eine Kunststoffröhre wird dabei wie ein Strohhalm über die Sonde geschoben, hierdurch kann die Elektrode aus den Narben „herausgefräst“ werden.
Schonend und effektiv kann man Verwachsungen mit der Laser-Technik lösen. Dabei wird auch hier zunächst die betreffende Elektrode mit einer Sperrvorrichtung stabilisiert. Im Anschluss wird ein spezieller Laserkatheter über die Sonde aufgefädelt und vorgeschoben - analog dem oben beschriebenen Vorgehen. An Stellen mit deutlichen Verwachsungen können diese durch die Abgabe von Laserimpulsen gelöst werden.
Die Extraktion mittels Laser ist in geübter Hand gerade für alte Sonden oder zur Wiedereröffnung bereits verschlossener Gefäße sehr gut geeignet.
Unsere Abteilung verfügt über eine jahrelange Erfahrung in der Entfernung von implantierten Elektroden.
Verhalten nach dem Eingriff - Was kann ich tun?
Der Eingriff ist zwangsläufig mit einer Wunde im Bereich der Brustwand verbunden, die ca. 2 Wochen benötigen wird, um zu verheilen. Während dieser Zeit sollte die entsprechende Seite geschont werden. In vielen Fällen wird hieraus eine entsprechende Arbeitsunfähigkeit resultieren. Im Langzeitverlauf sind keine relevanten Einschränkungen der Beweglichkeit und des täglichen Lebens zu erwarten.
Einschränkungen ergeben sich für Berufe oder Untersuchungen, die mit starken Magnetfeldern verbunden sind. Mittlerweile gibt es Schrittmacher und ICD’s, die auch für Kernspinuntersuchungen (MRT) -tauglich sind. Generell sollte vor der Untersuchungen geprüft werden, ob das implantierte System hierfür geeignet ist.
Nach der Implantation wird den Patient*innen ein Implantations- oder Gerätepass ausgehändigt, aus dem wesentliche Informationen über die Art des Implantats hervorgehen. Alle Hersteller bieten darüber hinaus Informationsbroschüren und technische Handbücher an, entweder in Papierform, digital auf CD oder im Internet.
Trotz langjähriger Erfahrung und technisch ausgereifter Geräte kann es bei und nach dem Eingriff zu Funktionsstörungen kommen. In der Frühphase nach dem Eingriff können beispielsweise die Elektroden verrutschen, im Langzeitverlauf kann ein Kabel brechen oder die Isolierung schadhaft werden. Diese Störungen können bei der Abfrage im Rahmen der Kontrolluntersuchungen im Allgemeinen erkannt werden, durch Röntgen-Aufnahmen kann die Lage der Elektroden kontrolliert werden. Je nach Ursache können diese Störungen durch Umprogrammieren beseitigt werden, andernfalls müsste die Elektrode gewechselt werden.
Schrittmacher und ICD’s beziehen ihre Energie aus Batterien, die naturgemäß nur eine eingeschränkte Lebensdauer haben (ca. 10 Jahre). Der Batteriestatus wird ebenfalls im Rahmen der Abfrage festgestellt, am Ende der Laufzeit muß dann das Gerät gewechselt werden (sog. „Batteriewechsel“). Hierbei wird das komplette Gerät getauscht, die Elektroden hingegen können meist belassen werden, da deren Lebensdauer im Allgemeinen deutlich länger ist.
Verfahren
Herzschrittmacher - wenn das Herz zu langsam schlägt
Das menschliche Herz mit seinem eigenen Impulsgeber, dem Sinusknoten, passt den Puls, geregelt vom vegetativen Nervensystem, an unsere Bedürfnisse an und schlägt mal schneller und mal langsamer.
Ein erniedrigter Herzschlag (Bradykardie) kann zu Müdigkeit, Schwindel und Konzentrationsstörungen führen. Auch fehlende körperliche Belastbarkeit bis hin zu Ohnmachtsanfällen kann Ausdruck einer Bradykardie sein. Noch in den 50er Jahren bedeutete eine Fehlfunktion des Sinusknotens mit deutlich erniedrigtem Herzschlag oft das Todesurteil.
1957 gelang es zum ersten Mal, einen Schrittmacher (SM) oder englisch „Pacemaker“ (PM) zu implantieren. Die Implantation eines Herzschrittmachers ist heute eine Routineoperation, der in lokaler Betäubung (Lokalanästhesie) – und falls notwendig mit leichtem Dämmerschlaf (Sedierung) – mit einem kleinen Hautschnitt unterhalb des Schlüsselbeins (Mohrenheimsche Grube) durchgeführt wird. Der Eingriff dauert meist weniger als eine Stunde.
Ein Schrittmachersystem besteht aus einem Aggregat (Batterie und Steuerungs- und Überwachungselektronik) und einer oder mehrerer Stimulationselektroden. Die Elektroden (oder Sonden) werden meist über eine Vene zum Herzen vorgeschoben und an das Aggregat angeschlossen, das unter der Haut – gelegentlich auch unter dem Brustmuskel – platziert wird. Wird der Herzschlag zu langsam, springt der Schrittmacher ein und stimuliert das Herz.
Funktionen und Einstellungen des Schrittmachers können mit einem Programmiergerät von außen eingestellt werden und sollten in regelmäßigen Abständen überprüft werden, um Störungen zu erkennen und die Funktion zu optimieren. Schrittmacher besitzen einen Speicherchip, der eine Reihe von Informationen speichert (z.B. Rhythmusbesonderheiten, Elektrodenmeßwerte). Diese Informationen werden bei der Kontrolle ausgelesen und dienen zur Erkennung von Funktionsstörungen, Veränderungen von Rhythmusstörungen und ermöglichen eine optimale, patientenindividuelle Programmierung.
Auch sind die Größe und das Gewicht der ursprünglich 300 Gramm schweren Geräte heute auf ca. 30 Gramm gesunken. Einzig die Größe der Batterie verhindert, dass die Geräte noch kleiner werden.
Defibrillator – wenn der Rhythmus lebensbedrohlich schnell wird
Es gibt es auch Störungen, die zu einem zu schnellen Herzschlag führen (Tachykardie). In der Extremvariante (Kammerflimmern) ist diese Störung nicht mit dem Leben zu vereinbaren und erfordert ein Durchbrechen der Rhythmusstörung durch einen Stromstoß (Defibrillation). Seit den 1980er Jahren gibt es auch hierfür implantierbare Geräte (ICD – „implantable cardioverter/ defibrillator“), die den Rhythmus analysieren und beim Auftreten von gefürchteten Kammertachykardien automatisch einen Schock abgeben.
Ähnlich wie beim Herzschrittmacher sind die Geräte im Verlauf deutlich kleiner geworden und arbeiten im Allgemeinen ebenfalls mit Elektroden, die über eine Vene ins Herz vorgeschoben werden können. Der Eingriff ist somit heute vergleichbar mit einer Schrittmacher-Einpflanzung.
ICD-Geräte können nicht nur Schocks abgeben, sondern haben ebenso einen integrierten Schrittmacher, so dass Patient*innen, die neben den tachycarden auch bradycarde Rhythmusstörungen haben, nur ein Gerät benötigen. ICD-Geräte können wie Schrittmacher von außen abgefragt und programmiert werden. Auch hier sind regelmäßige Kontrolluntersuchungen erforderlich, um z.B. Fehlfunktionen zu erkennen. Bei neueren Geräten besteht zudem die Möglichkeit, diese Kontrollen über eine Fernabfrage von zu Hause aus durchzuführen.
Kardiale Resynchronisationstherapie – wenn das Herz zu schwach schlägt
Die üblichen Schrittmacher steigern nur die Herzfrequenz durch Stimulation im Vorhof und/oder in der rechten Ventrikelkammer. Eine zunehmende Zahl von Patient*innen leidet aber an den Folgen einer Herzmuskelschwäche (Herzinsuffizienz). Bei vielen dieser Patient*innen liegen zudem Rhythmusstörungen vor, bei der das regelrechte Zusammenspiel der linken und der rechten Herzkammer gestört ist (z. B. beim Linksschenkelblock). Dieser Block führt zu einem asynchronen Arbeiten der beiden Herzkammern, was die Pumpleistung weiter verschlechtert.
Diese Patient*innen profitieren sehr häufig von der sogenannten „kardialen Resynchronisationstherapie“ – CRT). Hierbei wird eine weitere, dritte Elektrode im Bereich der linken Herzkammer platziert. Über ein spezielles Schrittmachergerät können nun beide Ventrikel wieder synchron und koordiniert schlagen. Hierdurch kann die Funktion des linken Ventrikels und die Effizienz des Herzens verbessert werden.
Zwei Möglichkeiten gibt es, die linke Herzkammer zu erreichen: Entweder transvenös über den Sinus coronarius in eine Vene auf der Außenseite des linken Herzens (Koronarsinus-Elektrode) oder operativ durch einen lateralen Schnitt am Brustkorb als epikardiale Sonde.
Ein CRT-System kann nicht nur die Beschwerden einer Herzinsuffizienz bessern, sondern nachweislich auch das Leben erheblich verlängern.
CRT-Systeme gibt es als Schrittmacher (CRT-P, wie Pacemaker) und als Defibrillatoren (CRT-D, wie Defibrillator). Meist werden CRT-D-Systeme zum Einsatz kommen, da Patient*innen mit einer schlechten Herzleistung auch sehr häufig durch einen plötzlichen Herztod durch Kammerflimmern bedroht sind.
S-ICD – wenn keine Elektroden möglich sind
Bei Patient*innen, wo keine Elektroden über das venöse System angelegt werden sollen, kann in geeigneten Fällen alternativ ein sogenanntes „subcutanes ICD-System“ implantiert werden. Hierbei werden die Elektroden neben dem Brustbein unter der Haut eingelegt. Das Gerät selbst wird seitlich am Brustkorb unter der Muskulatur platziert.
Da diese Geräte nur Schocks abgeben, aber nicht stimulieren können, kommen Patient*innen, die einen Schrittmacher benötigen, hierfür nicht in Betracht.
Vorhofflimmern
Vorhofflimmern ist mit 1-2% die häufigste Herzrhythmusstörung in der Bevölkerung. Als Komplikation des Vorhofflimmerns fürchtet man besonders die Gerinnselbildung im Herzen und das daraus folgende Risiko eines embolischen Schlaganfalls. Bei Vorhofflimmern kann der unkoordinierte Erregungsablauf durch eine Verödung (Ablation) durchbrochen werden. Dabei werden die Bereiche der Herzinnenseite aufgesucht, die für die Rhythmusstörungen verantwortlich sind. Diese Ablation kann durch Hitze, Kälte oder durch chirurgische Durchtrennung erfolgen. Diese von dem amerikanischen Herzchirurgen Dr. James Cox 1987 entwickelte MAZE-Prozedur (MAZE=englisch für Labyrinth) kann die Ausbreitung bzw. das Entstehen von Vorhofflimmern sehr erfolgreich unterbinden. Sie führt in 70% der Fälle zu Sinusrhythmus und verringert damit das Risiko für Schlaganfälle signifikant.
Die MAZE-Operation stellt heute den Goldstandard in der chirurgischen Therapie des Vorhofflimmerns dar. Der Eingriff kann sowohl isoliert minimalinvasiv durchgeführt werden. Im Rahmen einer Herzoperation (zum Bsp. an den Herzklappen oder an den Herzkranzgefäßen) verwenden wir entweder Kälte (Stickstoff) oder Hitze (Radiohochfrequenz) um chirurgische Behandlung von Vorhofflimmern schonender und weniger invasiv zu machen.
Schonende Behandlung bei Vorhofflimmern: Neues Angebot an der UMG
Die Universitätsmedizin Göttingen (UMG) erweitert ihr medizinisches Angebot für Menschen mit Vorhofflimmern: In enger Zusammenarbeit zwischen der Klinik für Herz-, Thorax- und Gefäßchirurgie und der Klinik für Kardiologie und Pneumologie wurde ein neues minimalinvasives Verfahren eingeführt, das bereits erfolgreich bei ersten Patient*innen angewendet wurde.
Vorhofflimmern ist nach Angaben der Deutsche Herzstiftung die häufigste anhaltende Herzrhythmusstörung. In Deutschland sind rund zwei Prozent der Bevölkerung betroffen. Dabei schlägt das Herz unregelmäßig und oft zu schnell. Typische Beschwerden sind Atemnot, Leistungsabfall, Herzstolpern, Herzrasen oder Schwindel. Die Erkrankung kann anfallsartig auftreten oder dauerhaft bestehen. Ursache ist eine Störung der elektrischen Impulse im Herzen: Der natürliche Taktgeber des Herzens wird von fehlerhaften Signalen aus den Herzvorhöfen überlagert. Dadurch gerät der Herzrhythmus aus dem Gleichgewicht. Auch wenn Vorhofflimmern zunächst nicht lebensbedrohlich ist, kann es unbehandelt schwerwiegende Folgen haben – etwa eine Herzschwäche oder einen Schlaganfall. Rund 15 Prozent aller Schlaganfälle sind auf Vorhofflimmern zurückzuführen.
Häufig werden Betroffene zunächst medikamentös behandelt oder erhalten eine sogenannte Katheterablation. Dabei werden krankhafte elektrische Signale im Herzen mithilfe eines Katheters – eines dünnen Drahtes, der über die Blutgefäße bis zum Herzen vorgeschoben wird – durch Hitze, Kälte oder elektrische Impulse gezielt verödet. Dieses Verfahren ist für viele Patient*innen erfolgreich. Bei einem Teil der Betroffenen bleiben diese Maßnahmen jedoch ohne dauerhaften Erfolg.
Für diese Patient*innengruppe bietet die Universitätsmedizin Göttingen (UMG) nun eine zusätzliche Therapieoption an: die endoskopische Ablation des Vorhofflimmerns. Im Unterschied zur Katheterablation erfolgt dieser Eingriff nicht über die Blutgefäße, sondern minimalinvasiv im Rahmen einer sogenannten Schlüssellochchirurgie über mehrere kleine Hautschnitte im Brustbereich. Der Brustkorb muss dabei nicht geöffnet werden.
Über diese Zugänge werden eine Mini-Kamera sowie spezielle chirurgische Instrumente eingeführt. Die Kamera überträgt hochauflösende Bilder aus dem Inneren des Brustkorbs auf einen Monitor und ermöglicht dem Operationsteam eine direkte Sicht auf das Herz. Auf diese Weise können die krankhaft veränderten Bereiche des linken Vorhofs, die für die Herzrhythmusstörung verantwortlich sind, gezielt und präzise verödet werden.
Ziel des Eingriffs ist es, die Auslöser der Rhythmusstörung dauerhaft auszuschalten und den Herzrhythmus zu stabilisieren. Zusätzlich kann während der Operation das sogenannte linke Herzohr verschlossen werden. In diesem Bereich bilden sich bei Vorhofflimmern häufig Blutgerinnsel, die einen Schlaganfall verursachen können. Durch den Verschluss des linken Herzohrs lässt sich dieses Risiko deutlich senken.
Ansprechpartner Fachbereich HTG:
Oberarzt Dr. med. Fawad Jebran, Klinik für Herz-, Thorax- und Gefäßchirurgie
Kontakt

Kontaktinformationen
- Telefon: +49 551 3963953
- E-Mail-Adresse: aschraf.el-essawi(at)med.uni-goettingen.de
Das könnte Sie auch interessieren